Offenwinkelglaukom
Diese Form verläuft langsam, betrifft meist beide Augen und stellt die häufigste Form des Glaukoms dar. Die Augeninnendruckwerte liegen über 18 mmHg.
Risikofaktoren:
- Erhöhter Augeninnendruck
- Alter > 40 Jahre
- Diabetes mellitus
- Medikamente (Kortison)
- Kurzsichtigkeit
- Entzündungen im Auge (Uveitis)
- Schlaf-Apnoe-Syndrom
- Ethnizität (seltener bei weißer Bevölkerung)

Symptome:
Das chronische Offenwinkelglaukom verläuft über viele Jahre, ohne dass Beschwerden auftreten. Der Patient kann ohne Einschränkungen sehen, obwohl es zur irreversiblen Schädigung von Nervenzellen kommt. Erst wenn 60 – 80% der Nervenfasern zugrunde gegangen sind, kann der Patient Defekte im Gesichtsfeld wahrnehmen. Wenn diese zunehmen, wird das Sehen bis auf eine kleine zentrale Insel eingeschränkt. Das scharfe zentrale Sehen bleibt zwar lang erhalten, jedoch ist die Orientierung im Raum erschwert. Die Patienten stoßen sich häufig an Gegenständen, welche beim Durchqueren eines Raumes aufgrund des fehlenden Gesichtsfeldes übersehen werden. Die Patienten klagen häufig über starke Blendempfindlichkeit, selbst unter normalen Lichtverhältnissen. Schlussendlich verlieren die Betroffenen auch das zentrale Sehen und erblinden.
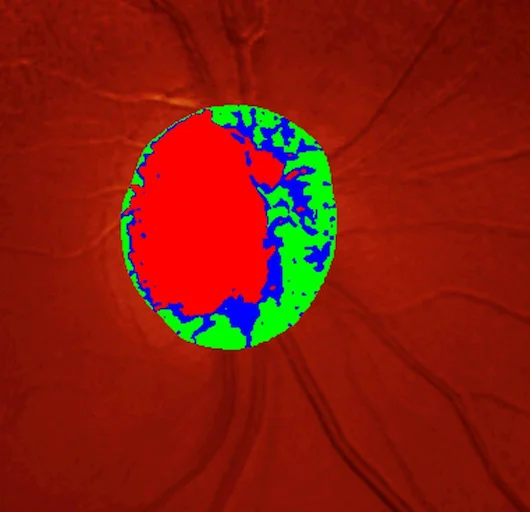
Diagnostik:
Der Augenarzt sieht mit Hilfe seines Mikroskopes eine Trübung der Hornhaut, welche für das nebelige Sehen verantwortlich ist. Das Auge ist stark gerötet und der Patient massiv empfindlich. Der Kammerwinkel kann mit einem Gonioskop nicht eingesehen werden und die Pupille ist starr, entrundet und mittelweit. Nicht selten ist die Iris weit in Richtung Hornhaut vorgewölbt (Iris bombata). Wenn bereits in der Vergangenheit Glaukomanfälle stattgefunden haben, ist auch eine Atrophie der Regenbogenhaut zu beobachten.
Okuläre Hypertension
Von einer okulären Hypertension wird gesprochen, wenn ein erhöhter Augeninnendruck vorliegt, jedoch der Sehnerv völlig gesund erscheint. Es besteht ein gesundes Gesichtsfeld.

Symptome:
Symptome zeigen sich bei einer okulären Hypertension nicht, da der Sehnerv gesund ist.
Diagnostik:
Obwohl es Patienten gibt, deren Sehnerv nicht durch einen erhöhten Augeninnendruck beschädigt wird, steht doch die Frage im Raum, ob es sich nicht um ein Offenwinkelglaukom im Frühstadium handeln könnte und früher oder später eine Schädigung der Nervenfasern am Sehnerv festzustellen ist. Je höher der Augeninnendruck ist, desto höher ist das Risiko an einem Glaukom zu erkranken. Es wird empfohlen eine drucksenkende Therapie einzuleiten, wenn der Augeninnendruck Werte über 25 mmHg aufweist.
Bestehen zusätzliche Risikofaktoren, sollte frühzeitig mit einer Therapie begonnen werden. Wichtig ist die regelmäßige Kontrolle des Augeninnendruckes und des Sehnervens, um bei Erhärtung des Glaukoms frühzeitig eine Therapie einzuleiten. Insbesondere das erweiterte Glaukomprogramm mit Fundusfoto (Optomap), Papillen-OCT und Pachymetrie hilft eine Veränderung noch zeitnäher zu erfassen.
Normaldruckglaukom
Diese Sonderform des Offenwinkelglaukoms ist durch einen fortschreitenden Sehnervenverfall gekennzeichnet, obwohl der Augeninnendruck im Normbereich (10 bis 18 mmHg) liegt. Die Betreuung der Patienten mit Normaldruckglaukom ist besonders schwierig, da unklar ist, bei welchem Augeninnendruck der Patient keinen weiteren Verlust an Nervenfasern erleidet. Oft fallen die Patienten bei einer Routinekontrolle mit Druckmessung beim Augenarzt durch das Raster, da der Augendruck sich im Normbereich befindet, wenn nicht auch der Sehnerv und das Gesichtsfeld mitbeurteilt werden.
Symptome:
Nicht selten zeigen die Patienten bereits Symptome wie Gesichtsfelddefekte, da diese Form des Glaukoms jahrelang aus oben genannten Gründen unbehandelt blieb.

Diagnostik:
Bei der Verlaufskontrolle von Patienten mit Normaldruckglaukom kommt der erweiterten Diagnostik eine besondere Rolle zu. Die Augeninndruckschwelle, bei der der Patient keinen weiteren Verlust an Nervengewebe zeigt, muss erst herausgefunden werden. Da die Patienten oftmals erst spät behandelt werden, ist dementsprechend nur noch wenig Reservegewebe vorhanden. Ein weiterer Schaden macht sich dann direkt mit einer Verschlechterung im Gesichtsfeld bemerkbar.
Je frühzeitiger eine Verschlechterung objektiviert werden kann, desto eher kann mit einer drucksenkenden Therapie begonnen werden und ein weiterer Schaden vermieden werden. Hierzu werden das Fundusfoto, die Pachymetrie und das Papillen-OCT eingesetzt.
Pigmentdispersionsglaukom
Bei dieser Form des Offenwinkelglaukoms handelt es sich um ein Sekundärglaukom, bei welchem Pigment von der Regenbogenhaut (Iris) durch Reibung an der Linsenoberfläche abgeschilfert wird. Dieses Pigment lagert sich an verschiedenen Strukturen der vorderen Augenkammer ab und kann den Kammerwinkel verlegen, so dass ein erhöhter Abflusswiderstand entsteht. Typischerweise sind kurzsichtige Patienten ab dem Alter zwischen 30 und 40 Jahren betroffen.
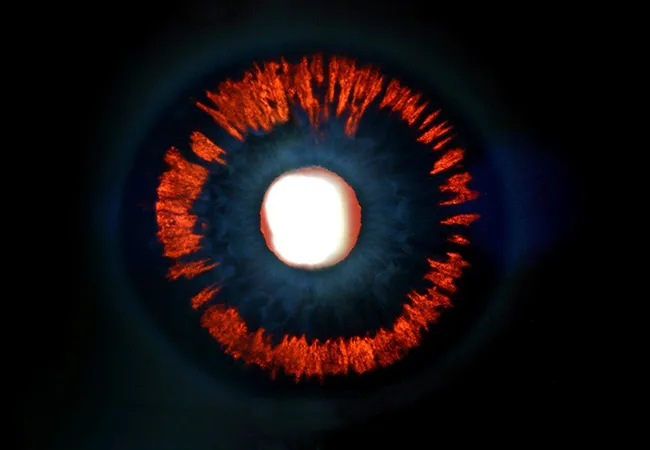
Symptome:
Es kann zu zeitweisem verschwommenem Sehen durch eine temporäre Drucksteigerung kommen. Dies tritt insbesondere bei körperlicher Anstrengung auf. Wie bei allen Glaukomformen kann es im fortgeschrittenen Stadium zu Gesichtsfelddefekten kommen.
Diagnostik:
Typische Befunde können vom Augenarzt mit Hilfe der Spaltlampe erkannt werden. Dazu gehören eine spindelförmige Pigmentablagerung an der Innenseite der Hornhaut (Krukenbergspindel), eine deutliche Pigmentablagerung auf der Irisoberfläche, sowie im Kammerwinkel und schlitzförmige Defekte in der Regenbogenhaut, welche durch Transillumination als Kirchenfensterphänomen in Erscheinung treten. Bemerkenswert ist, dass der Augeninnendruck vorerst im Normbereich liegt. Wenn der Augeninnendruck dann ansteigt, zeigt er mitunter höhere Werte, als beim primären Offenwinkelglaukom. Somit muss auch von einer schnelleren Schädigung des Sehnervens ausgegangen werden.
Pseudoexfoliationsglaukom (PEX-Glaukom)
Diese Form des Offenwinkelglaukoms stellt wie das Pigmentdispersionsglaukom ein Sekundärglaukom dar. Es zeichnet sich dadurch aus, dass ein schneeflockenartiges Protein (Pseudoexfoliation) im Auge gebildet wird. Dieses legt sich schuppenartig an alle Strukturen des vorderen Augenabschnitts ab und führt zu einer Überfrachtung des Kammerwinkels, wodurch der Abfluss behindert wird. Das typische Alter der Patienten liegt zwischen dem 60. und 70. Lebensjahr. Bei einem Drittel der Patienten liegt der Befund auf beiden Augen vor.
Symptome:
Das PEX-Glaukom führt wie alle Formen des Glaukoms im Spätstadium zu Gesichtsfelddefekten.
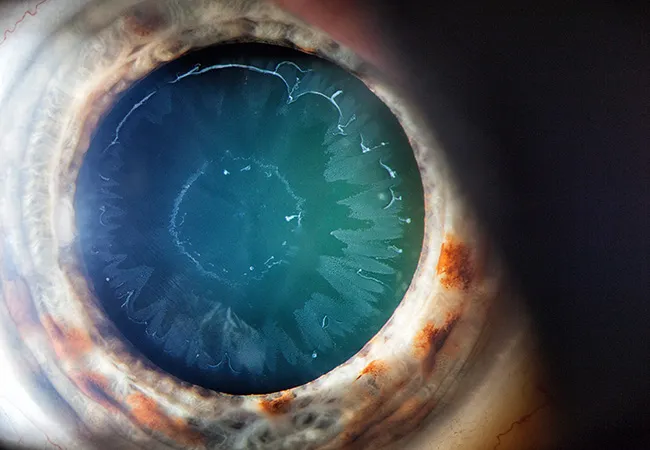
Diagnostik:
Mit der Spaltlampe erkennt der Augenarzt ein weißliches, feinschuppiges Material, welches sich auf der Linsenoberfläche ringförmig zu einem zentralen engeren Ring und einem peripheren größeren Ring formiert. Die Linse kann locker aufgehängt sein und schlottern, oder sogar subluxiert sein. Dies erhöht bei einer Linsenoperation den Schwierigkeitsgrad.
Des Weiteren kann man diese Ablagerungen am Pupillarsaum, im Kammerwinkel und an der Hornhautinnenseite feststellen. Wie beim Pigmentdispersionsglaukom zeigen sich auch bei einer vorliegenden Drucksteigerung Werte, die deutlich höher liegen als beim primären Offenwinkelglaukom, weshalb von einem schnelleren Fortschreiten eines Sehnervschadens auszugehen ist.
Steroidglaukom
Diese Form des Offenwinkelglaukoms tritt bei ca. einem Drittel der Patienten in Erscheinung, welche mit kortisonhaltigen Medikamenten in Form von Tabletten oder Augentropfen behandelt werden. Ebenso stehen Salben und Atemsprays in Verdacht, welche nicht selten diesen entzündungshemmenden Wirkstoff aufweisen. Dabei kommt es zu einem zeitlich auf die Verabreichungsdauer begrenzten Anstieg des Augeninnendruckes. Die Stärke der Drucksteigerung, ist von der Dosis der verabreichten Kortisonmenge abhängig.

Symptome:
Der Anstieg des Augeninnendrucks kann symptomlos aber auch schmerzhaft sein. Nicht immer steigt der Augeninnendruck direkt nach der Gabe des Kortisons direkt an. Sondern die Erhöhung des Druckes kann auch erst nach vier Wochen eintreten.
Diagnostik:
Die wichtigste Informationsquelle ist die Krankengeschichte des Patienten. Hierbei sollte immer erfragt werden ob eine Therapie mit Kortison stattgefunden hat. Zudem sollte bei Bekanntsein einer Kortisontherapie immer innerhalb von vier Wochen eine Vorstellung beim Augenarzt erfolgen, um einen Steroidresponder frühzeitig zu identifizieren und gegebenenfalls eine Therapieanpassung vorzunehmen.
Lesen Sie Mehr

Trockene Augen – Symptome, Ursachen & Behandlung
Das Sicca-Syndrom ist eine häufige Erkrankung, die durch eine verminderte Produktion von Tränenflüssigkeit verursacht wird. Dies kann zu einer Reihe

Diabetes – Vorsorgeuntersuchung
Rund acht Millionen Menschen in Deutschland leiden an Diabetes mellitus, der Zuckerkrankheit. Erschreckend ist, dass es viele der Betroffenen nicht